58.Основные виды кишечных швов и их теоретическое обоснование. Шов Ламбера, Пирогова-Черни, Альберта, Шмидена. Понятие об однорядном шве Матешука.
Виды: однорядный(сшиваются сразу три слоя стенки ЖКТ – серозный, мышечный и слизистый), двухрядный (сшивается отдельно слизистый и серозно-мышечный), трехрядный(каждый слой сшивается по отдельности).
Кишечный шов должен быть: механически прочным; герметичным; биологически непроницаемым; максимально асептичным; атравматичным; обеспечивать гемостаз. Двурядный шов полностью удовлетворяет этим требованиям: внутренний шов обеспечивает гемостаз и механическую прочность, а так же асептичность; Наружный – герметичность и непроницаемость.
Шов Ламбера (серозно-мышечный) – вкол и выкол делают через брюшинные покровы стенок, захватывая мышечный слой
Шов Пирогова-Черни - сочетание краевого серозно-мышечно-подслизистого шва Пирогова с герметизирующим швом Ламбера.(Шов Пирогова - захватывают серозную и мышечную оболочки, а также подслизистый слой. Иглу вкалывают со стороны серозной оболочки и выкалывают между подслизистым слоем и слизистой оболочкой. На другом краю раны иглу проводят между слизистой оболочкой и подслизистым слоем и выкалывают на серозной поверхности. Шов обеспечивает надежный гемостаз)
Шов Альберта : двурядный шов, объединяющий сквозной инвертированный шов и отдельный серозно – мышечный шов Ламбера. Шов обеспечивает надежный гемостаз и герметичность. Однако проведение нити через все слои кишки сопровождается риском развития воспалительной реакции по линии шва, замедления регенерации тканей и развития спаечного процесса.
Шов Шмидена (скорняжный): Непрерывный обвивной вворачивающий шов. Длинную нить проводят через все слои кишки в одном направлении. Укол иглой на одной, и на другой стенке органа производят со стороны слизистой оболочки. После прошивания обоих краев нить затягивают с наружней стороны. При этом происходит вворачивание сшиваемых стенок в просвет органа и соприкосновение серозных оболочек. Шов гемостатичен, однако выворачивание слизистой способствует инфицированию линии шва, в связи с чем его применяют редко.
Шов Матешука (краевой серозно-мышечно-подслизистый с внутренним расположением узелков): Иглу вкалывают со стороны края раны в подслизистый слой и через мышечную и серозную оболочки нить выводят наружу одной стороны. На противоположной стороне нить проводят через серозно – мышечную оболочку и подслизистый слой. Узлы завязывают со стороны просвета кишки.
59Хирургическая анатомия тонкой кишки.Определение начала тонкой кишки по Губареву. Атрезия тонкой кишки. Меккелев дивертикул и его оперативное лечение. Резекция тонкой кишки: показания, техника операции. Виды кишечных анастомозов и их физиологическая оценка.
Тощая кишка (jejunum) и подвздошная к и ш к a (ileum) занимают большую часть нижнего этажа брюшной полости. Петли тощей кишки лежат влево от срединной линии, петли подвздошной кишки -справа от срединной линии. Часть петель тонкой кишки помещается в тазу.
От передней брюшной стенки тонкая кишка отделена большим сальником. Сзади располагаются органы: почки (частично), нижняя часть двенадцатиперстной кишки, крупные кровеносные сосуды (нижняя полая вена, брюшная аорта и их ветви).Снизу петли кишки, опускаясь в полости таза, лежат у мужчин между толстой кишкой (сигмовидной и прямой) сзади и мочевым пузырем спереди; у женщин кпереди от петель тонкой кишки находятся матка и мочевой пузырь. По бокам тонкая кишка соприкасается со слепой и восходящей ободочной на правой стороне, с нисходящей и сигмовидной - на левой.
Тонкая кишка укреплена на брыжейке. Корень брыжейки тонкой кишки имеет косое направление, идя сверху слева вниз и направо: от левой половины тела II поясничного позвонка к правому крестцово-подвздошному сочленению. Длина корня брыжейки 15-18 см.
Кровоснабжение тонкой кишки осуществляется верхней брыжеечной артерией, которая дает многочисленные ветви - аа. jejunales и аа. ilei. Между листками брыжейки, артерии делятся на ветви, образующие дуги, или аркады. Вены тонкой кишки являются ветвями верхней брыжеечной вены.
Определение начала тонкой кишки по Губареву:
Левой рукой захватывают большой сальник и поперечную ободочную кишку и поднимают их кверху так, чтобы натянулась и была видна нижняя поверхность брыжейки поперечной ободочной кишки. Правой рукой нащупывают позвоночник у основания mesocolon transversum (как правило, это тело II поясничного позвонка). Скользнув указательным пальцем по углу между натянутой брыжейкой и левой стороной позвоночника, сразу около него захватывают кишечную петлю. Если эта петля фиксирована к задней стенке живота, то это и есть flexura duodenojejunalis и начальная, первая петля тощей кишки.
Атрезия тонкой кишки - одна из частых форм врождённой кишечной непроходимости.Для тонкой кишки более характерны формы атрезии в виде фиброзного тяжа или полного разобщения слепых концов с дефектом брыжейки. Атрезия тонкой кишки проявляется симптомами низкой полной обтурационной кишечной непроходимости. С рождения обращает внимание большой живот ребёнка, что обусловлено заглатыванием околоплодных вод во внутриутробном периоде.
Меккелев дивертикул представляет собой остаток желточного протока. Располагается на противобрыжеечном крае подвздошной кишки в 60- 100 см от илеоцекального угла. Это истинный дивертикул, в его стенке находятся все слои кишки; могут быть и эктопированная ткань желудка, поджелудочной железы, островки толстокишечного эпителия. Лечениеоперативное -иссечение дивертикула с ушиванием стенки кишки.
Виды кишечных анастомозов:
Конец в конец – наиболее физиологичный, недостаток - возможность сужения просвета кишки;
Бок в бок – зашитые наглухо 2 культи соединяют изоперистальтически др. с др. соустьем, наложенным на боковых поверхностях кишечных петель;
Конец в бок – при резекции желудка, присоединение тонкой к толстой кишки.
| " |
Понятие "кишечный шов" является собирательным и подразумевает устранение ранений и дефектов пищевода, желудка и кишечника. Еще во время Крымской войны Пирогов Николай Иванович использовал за ушивания полых органов специальные швы. Они помогали сохранить пострадавшему орган. На протяжении многих лет предлагались всё новые модификации кишечного шва, обсуждались преимущества и недостатки различных его вариаций, что указывает на важность и неоднозначность данной проблемы. Эта область открыта для исследований и экспериментов. Возможно, в недалеком будущем найдется человек, который предложит уникальную методику соединения тканей. И это станет прорывом в технике накладывания швов.
Основные требования к кишечному шву
В хирургии существует ряд условий, которым должен соответствовать кишечный шов для того, чтобы его можно было применять в абдоминальных операциях:
- В первую очередь, герметичность. Это достигается путем точного сопоставления серозных поверхностей. Они прилипают друг другу и плотно спаиваются, формируя рубец. Негативным проявлением данного свойства являются спайки, которые могут затруднить прохождение содержимого кишечной трубки.
- Способность останавливать кровотечение, при этом сохраняя достаточно сосудов для кровоснабжения шва и его скорейшего заживления.
- Шов должен учитывать строение стенок пищеварительного тракта.
- Значительная прочность на всем протяжении раны.
- Заживление краев первичным натяжением.
- Минимальная травматизация органов тракта). Это подразумевает отказ от обвивных швов, использование а также ограниченное использование хирургических пинцетов и зажимов, которые могут повредить стенку полого органа.
- Предупреждение некроза оболочек.
- Четкое сопоставление слоев кишечной трубки.
- Использование рассасывающего материала.
Строение стенки кишечника
Как правило, стенка кишечной трубки имеет одинаковое строение на всем протяжении с незначительными вариациями. Внутренний слой - слизистая ткань, которая состоит из однослойного кубического эпителия, на котором в определенных участках имеются ворсинки для лучшего всасывания. За слизистой находится рыхлый подслизистый слой. Затем идет плотный мышечный слой. Толщина и расположение волокон зависит от отдела кишечной трубки. В пищеводе мышцы идут циркулярно, в тонком кишечнике - продольно, а в толстом мышечные волокна расположены в виде широких лент. За мышечным слоем идет серозная оболочка. Это тонкая пленка, которая покрывает полые органы и обеспечивает их подвижность друг относительно друга. Наличие этого слоя обязательно учитывается, когда накладывается кишечный шов.
Свойства серозной оболочки
Полезным для хирургии свойством серозной (т. е. наружной) оболочки пищеварительной трубки является то, что после сопоставления краев раны она прочно склеивается в течение двенадцати часов, а через двое суток слои уже достаточно плотно срастаются. Это обеспечивает герметичность шва. Чтобы получить такой эффект, необходимо накладывать стежки достаточно часто, не менее четырех на одном сантиметре.
Для уменьшения травматизации ткани в процессе сшивания раны используют тонкие синтетические нити. Как правило, к серозной оболочке подшивают мышечные волокна, придающие шву большую эластичность, а значит, способность растягиваться при прохождении пищевого комка. Захват подслизистого и слизистого слоя обеспечивают хороший гемостаз и дополнительную прочность. Но важно помнить, что инфекция с внутренней поверхности кишечной трубки по может распространиться по всей брюшной полости.
Наружный и внутренний футляр пищеварительного канала

Для практической деятельности хирурга крайне важно знать о футлярном принципе строения стенок пищеварительного канала. В рамках этой теории выделяют наружный и внутренний футляры. Наружный футляр состоит из серозной и мышечной оболочек, а внутренний - из слизистой и подслизистой. Они подвижны друг относительно друга. В разных отделах кишечной трубки смещение их при повреждении отличается. Так, например, на уровне пищевода сокращается больше внутренний футляр, а при повреждении желудка - наружный. В кишечнике оба футляра расходятся равномерно.
Когда хирург зашивает стенку пищевода, то вкалывает иглу в косо-латеральном направлении (в бок). А прободение стенки желудка будет ушиваться уже в обратном, косо-медиальном, направлении. прошивают строго перпендикулярно. Расстояние между стежками должно быть не меньше четырех миллиметров. Уменьшение шага приведет к ишемии и некрозу краев раны, а увеличение - к несостоятельности и кровотечению.
Краевые швы и прикраевые швы

Кишечный шов может быть механический и ручной. Последние, в свою очередь, делятся на краевые, прикраевые и комбинированные. Первые проходят через края раны, вторые отступают от ее края не сантиметр, а комбинированные сочетают в себе два предыдущих способа.
Краевые швы бывают однофутлярными и двухфутлярными. Это зависит от того, сколько оболочек соединяется одномоментно. Шов по Биру с узлами по наружной стенке и шов Матешука (с узлами вовнутрь) относятся к одномоментным, так как захватывают только серозную и мышечную оболочку. А трехслойный кишечный шов Пирогова, которым прошивают не только наружный футляр, но и подслизистый слой, и сквозной шов Жели являются двухфутлярными.
В свою очередь, сквозные соединения могут быть выполнены как в виде узлового, так и в виде непрерывного шва. Этот последний имеет несколько вариаций:
Обвивной;
- матрацный;
- шов Ревердена;
- шов Шмидена.
Прикраевые тоже имеют свою классификацию. Так, выделяют шов Ламбера, который представляет собой двустежковый узловой шов. Его накладывают на наружный (серозно-мышечный) футляр. Еще существует непрерывный объемный, кисетный, полукисетный, П-образный и Z-образный.
Комбинированные швы

Как понятно из названия, комбинированные швы сочетают в себе элементы краевого и прикраевого. Выделяют «именные» хирургические швы. Они названы в честь врачей, которые впервые применили их для операции на органах брюшной полости:
- Шов Черни представляет собой соединение краевого и прикраевого серозно-мышечного шва.
- Шов Кирпатовского - это комбинация краевого подслизистого шва и серозно-мышечного.
- Шов Альберта включает в себя еще два специфических шва: Ламбера и Жели.
- Шов Тупе начинается как краевой сквозной шов, узлы которого завязываются в просвет органа. Затем сверху накладывается шов Ламбера.
Классификация по количеству рядов

Существует также разделение швов не только по авторам, но и по количеству рядов, накладываемых один над другим. Кишечная стенка имеет определенный запас прочности, поэтому и механизм ушивания ран был разработан таким образом, чтобы не допускать прорезывания тканей.
Однорядные швы накладываются сложно, для этого необходима специфическая прецизионная хирургическая техника, умение работать с операционным микроскопом и тонкие атравматичные иглы. Такое оборудование есть не во всякой операционной, и не каждый хирург может справиться с ним. Наиболее часто используются двухрядные швы. Они хорошо фиксируют края раны и являются золотым стандартом в полостной хирургии.
Многорядные хирургические швы используются крайне редко. В основном из-за того что стенка органа кишечной трубки тонкая и нежная, и большое количество нитей будет прорезывать ее. Как правило, наложением многорядных швов заканчиваются например аппендэктомия. Хирург накладывает сначала лигатуру на основание червеобразного отростка. Это первый, внутренний шов. Затем идет кисетный шов через серозную и мышечную оболочку. Он затягивается и закрывается сверху Z-образным, фиксирующим культю кишки и обеспечивающим гемостаз.
Сравнение кишечных швов

Для того чтобы знать, в какой ситуации целесообразно применять тот или иной шов, необходимо знать их сильные и слабые стороны. Рассмотрим их подробнее.
1. Серо-серозный шов Ламбера при всей своей легкости и универсальности имеет ряд недостатков. А именно: не обеспечивает необходимый гемостаз; достаточно непрочный; не сопоставляет слизистые и подслизистые оболочки. Поэтому использовать его необходимо, комбинируя с другими швами.
2. Краевые одно- и двухрядные швы достаточно прочны, обеспечивают полное сопоставление всех слоев тканей, создают оптимальные условия для заживления тканей, при этом не сужая просвет органа, а также исключают появление широкого рубца. Но имеют они и недостатки. Шов проницаем для внутренней микрофлоры кишки. Гигроскопичность приводит к инфицированию тканей около него.
3. Серозно-мышечно-подслизистые швы обладают значительной механической прочностью, отвечают принципам футлярности строения стенки кишки, обеспечивают полный гемостаз и предотвращают сужение просвета полого органа. Именно такой шов предложил в свое время Пирогов Николай Иванович. Но в его вариации он был однорядным. Данная модификация имеет и отрицательные качества:
- ригидная линия соединения тканей;
- увеличение размеров рубца за счет отека и воспаления.
4. Комбинированные швы надежны, просты в исполнении, гемостатичны, герметичны и прочны. Но даже у такого, казалось бы, идеального шва, есть свои недостатки:
- воспаление по линии соединения тканей;
- медленное заживление;
- формирование некроза;
- высокая вероятность спаек;
- инфицирование нитей при прохождении через слизистую.
5. Трехрядные швы применяются в основном при ушивании дефектов толстого кишечника. Они прочные, обеспечивают хорошую адаптацию краев раны. Это позволяет снизить риск воспаления и некроза. Из недостатков этого метода можно назвать:
- инфицирование нитей за счет прошивания двух футляров одновременно;
- замедление регенерации тканей в месте раны;
- высокую вероятность появления спаек и, как следствие, непроходимости;
- ишемию тканей в месте наложения шва.
Можно сказать, что каждая техника ушивания ран полых органов имеет свои преимущества и недостатки. Хирургу необходимо ориентироваться на конечный результат своей работы - чего именно он хочет добиться этой операцией. Конечно, положительный эффект должен всегда превалировать над отрицательным, но последний полностью нивелировать не удастся.
Прорезывание швов
Условно все швы можно разделить на три группы: те, которые прорезываются практически всегда, прорезываются редко и практически не прорезываются. В первую группу попадает шов Шмидена и шов Альберта. Они проходят через слизистую, которая легко травмируется. Ко второй группе принадлежат швы, располагаемые около просвета органа. Это шов Матешука и шов Бира. К третьей группе относятся швы, которые не соприкасаются с просветом кишки. Например, Ламбера.
Полностью исключить возможность прорезывания шва невозможно, даже если он накладывается только на серозную оболочку. При равных условиях непрерывный шов прорежется с большей вероятностью, чем узловой. Эта вероятность увеличится, если нить проходит близко к просвету органа.
Различают механическое прорезывание нити, отторжение шва вместе с некротическими массами и прорезывание в результате местной реакции поврежденных тканей.
Современные рассасывающиеся материалы

На сегодняшний день самый удобный материал, которым можно выполнить кишечный шов, - это рассасывающиеся синтетические нити. Они позволяют соединить края раны на достаточно длительное время и не оставлять в организме пациента инородных материалов. Особое внимание уделяют механизму удаления нитей из организма. Натуральные волокна подвергаются воздействию тканевых ферментов, а синтетические нити расщепляются путем гидролиза. Так как гидролиз меньше разрушает ткани организма, то предпочтительнее использовать искусственные материалы.
Кроме того, использование синтетических материалов дает возможность получить прочный внутренний шов. Они не прорезывают ткань, следовательно, все неприятности, которые это может за собой повлечь, тоже исключаются. Еще одно положительное качество искусственных материалов в том, что они не впитывают воду. Это значит, что шов не будет деформироваться и кишечная флора, которая может также не попадет из просвета органа на его наружную поверхность.
Выбирая шов и материал, которым будет ушиваться рана, хирург должен ориентироваться на соблюдение биологических законов, обеспечивающих срастание тканей. Стремление унифицировать процесс, уменьшить количество рядов или применить неапробированные нити не должно быть целью. В первую очередь важна безопасность пациента, его удобство, уменьшение времени послеоперационного восстановления и болевые ощущения.
Шов Жоли является типичным «гемостатичным» швом, достоинствами которого являются быстрота наложения и экономия шовного материала. Основной недостаток этого шва состоит в том, что он «грязный». Поэтому использовать его можно только в качестве погружного ряда .
шов Пирогова (Бира или Пирогова-Бира) (однорядный, узловой, серозно-мышечный с подхватом подслизистой основы);
обладает асептичностью и относительной гемостатичностью, герметичность его обеспечивается соблюдением оптимального шага между стежками в 4-5 мм. Достоинством этого шва является то, что его наложение не сопровождается вворачиванием краев раны и сужением просвета полого органа. Чтобы выполнить стежок этого шва, необходимо осуществить вкол через серозу ближнего к руке с иглодержателем края раны , а выкол – через подслизистую основу. Затем противоположный край раны на том же уровне подхватывается через подслизистую, а выкол осуществляется через серозу. Концы нити связываются между собой с формированием узелка , смещенного к одному краю раны. Однако оказалось, что в процессе заживления раны узелок проворачивается вовнутрь и оставляет за собой раневой канал, через который инфекция может распространиться за пределы полости органа (при недостаточно точном сопоставлении слоев между собой). Поэтому поверх шва Пирогова обычно накладывают ряд швов Ламбера (в результате получается двухрядный шов Черни , который более надежен в плане асептичности , но сопровождается сужением просвета полого органа, большей затратой времени и шовного материала). Кроме того, было предложено изначально формировать узелки обращенными в просвет полого органа (шов Матешука ). Для этого первый вкол должен осуществляться через подслизистую, выкол – через серозу, а затем: вкол – через серозу противоположного края раны, выкол – через подслизистую. Этот шов обладает всеми достоинствами шва Пирогова, если не считать некоторых затруднений при завязывании последних узлов.

шов Черни (Черни-Пирогова)
Схема двухрядного шва Черни (Черни-Пирогова), где
1 – погружной ряд шва Пирогова (Бира или Пирогова-Бира),
а 2 – шов Ламбера.

шов Матешука
(однорядный, узловой, серозно-мышечный с подхватом подслизистой основы и узелками вовнутрь)

шов Альберта (двухрядный, в котором погружной ряд представлен сквозным швом (чаще всего – Жоли), а другой ряд – швом Ламбера).
обладает гемостатичностью погружного ряда и «чистотой» шва Ламбера. Герметичность его обеспечивается соблюдением оптимального расстояния между стежками и наличием двух рядов швов. Недостатки этого шва по сравнению с однорядными швами состоят в дополнительном расходе времени и шовного материала, а также – в сужении просвета полого органа .

В.А. ГОРСКИЙ¹, М.А. АГАПОВ¹, А.Е. КЛИМОВ², С.С. АНДРЕЕВ²
¹Российский национальный исследовательский медицинский университет им. Н.И. Пирогова, 117997, г. Москва, ул. Островитянова, д. 1
²Российский университет дружбы народов, 117198, г. Москва, ул. Миклухо-Маклая, д. 6
Горский Виктор Александрович - доктор медицинских наук, профессор, и.о. заведующего кафедрой хирургии медико-биологического факультета, тел. +7-903-218-81-81, e-mail: 1
Агапов Михаил Андреевич - доктор медицинских наук, доцент кафедры хирургии медико-биологического факультета, тел. +7-916-365-79-20, e-mail: 1
Климов Алексей Евгеньевич - доктор медицинских наук, профессор, заведующий кафедрой факультетской хирургии, тел. +7-916-622-06-51, e-mail: mail.ru 2
Андреев Сергей Сергеевич - ассистент кафедры факультетской хирургии, тел. +7-903-530-30-77, e-mail: 2
В статье представлены экспериментальные и клинические результаты исследования метода укрепления кишечных швов фибрин-коллагеновой субстанцией. Показано, что субстанция позволяет усилить механическую прочность и ускорить репаративные процессы области анастомозов, профилактируя их несостоятельность. Применение данного метода в клинике оправдано при перитоните и кишечной непроходимости.
Ключевые слова: кишечный шов, несостоятельность, фибрин-коллагеновая субстанция (ФКС).
V . A . GORSKIY 1 , M . A . AGAPOV 1 , A . E . KLIMOV 2 , S . S . ANDREEV 2
1 Russian National Research Medical University named after N.I. Pirogov, 1 Ostrovityanov St., Moscow, Russian Federation, 117997
2 Peoples’ Friendship University of Russia, 6 Mikluho-Maklay St., Moscow, Russian Federation, 117198
The problem of consistency of intestinal suture
Gorskiy V.A. - D. Med. Sc., Professor, Deputy Head of the Department of Surgery of Medicobiologic Faculty, tel. +7-903-218-81-81, e-mail: 1
Agapov M.A. - Assistant at the Department of Surgery, tel. +7-916-365-79-20, e-mail: 1
Klimov A.E. - D. Med. Sc., Professor, Head of the Department of Faculty Surgery, tel. +7-916-622-06-51, e-mail: mail.ru 2
Andreev S.S. - Assistant of the Department of Faculty Surgery, tel. +7-903-530-30-77, e-mail: 2
The article presents the results of experimental and clinical research of the method of strengthening the intestinal sutures with fibrin-collagen substance. It is demonstrated that the substance allows enhancing mechanical strength and accelerating the repair processes of the area of anastomoses when making a prophylaxis of their disability. Use of this method in clinic is justified in case of peritonitis and intestinal obstruction.
Key words : intestinal suture, insolvency, fibrin-collagen substance (FCS).
Одной из актуальных проблем абдоминальной хирургии является проблема профилактики и оперативного лечения больных с несостоятельностью кишечных швов. Данное осложнение наблюдается в 2-3,5% случаев при операциях на желудке и двенадцатиперстной кишке (ДПК), в 3-9% при операциях на тонкой и в 5-25% случаев при операциях на толстой кишке . Вероятность несостоятельности увеличивается при формировании анастомозов в условиях измененной кишечной стенки при перитоните и кишечной непроходимости. Высокий процент несостоятельности швов после вмешательств на толстой кишке связывают с анатомо-физиологическими особенностями строения, характером и вирулентностью населяющей ее микрофлоры. Следует признать, что создание оптимальных условий для заживления кишечных швов является основным резервом улучшения результатов при хирургическом вмешательстве на органах желудочно-кишечного тракта .
Целостность хирургических швов зависит от ряда причин как со стороны анастомозируемых органов, так и от внеорганных изменений. Можно выделить 3 группы причин, влияющих на нарушение целостности хирургических швов:
1) состояние и патоморфологические процессы, происходящие в ушиваемых или анастомозируемых органах;
2) неблагоприятные факторы, при которых эти швы накладываются, или неблагоприятные факторы, возникающие в послеоперационном периоде;
3) технические особенности наложения швов.
Первая группа причин, безусловно, является определяющей, т.к. жизнеспособность стенки органа в первую очередь влияет на состоятельность швов кишки и анастомозов. К ним относятся: активное воспаление тканей; технические погрешности в виде чрезмерной мобилизации стенки органа и грубого наложения швов; внутристеночное и общее нарушение кровообращения; повышение внутрикишечного давления; гипопротеинемия; локальное инфицирование.
В экспериментальных работах , посвященных изучению заживления анастомозов, была показана важная роль коллагена при формировании соустья. Так, в первые дни после хирургического вмешательства происходит массивный лизис коллагена в зоне анастомоза, а процессы его синтеза угнетены. Поэтому «коллагеновое равновесие» имеет решающее значение для сохранения целостности и герметичности кишечного шва. Инфицирование же зоны шва приводит к существенному усилению процесса лизиса коллагена и несостоятельности.
Считается, что в зоне анастомоза происходят два диаметрально противоположных процесса. Первый, определяемый механической прочностью шва и имеющий максимум в момент наложения, зависит в большей мере от рядности наложенных швов. В последующие сутки механическая прочность и герметичность неуклонно падают, достигая максимума снижения этих свойств на 4–7-е сутки. Этот вид прочности шва достигает максимума к 10–12-м суткам. Второй процесс - это биологическая прочность шва, которая и определяется процессами коллагеногенеза. Лизис коллагена достигает максимума также к 4–7-м суткам. Сочетание этих двух факторов и таит в себе угрозу несостоятельности шва.
Еще одним немаловажным фактором, снижающим прочность желудочных и кишечных соустий, является инфицирование самой зоны анастомозируемых тканей . Инфицирование возникает в результате контакта шовных каналов и шовного материала (лигатурное инфицирование) с просветом органа и его содержимым, что обуславливает проникновение микрофлоры в толщу сшитых тканей с последующим развитием в них воспалительных и некротических процессов. В зоне наложенного анастомоза на ранних сроках, всегда имеются благоприятные условия для развития микрофлоры - наличие ишемии, питательная среда в виде остатков крови, изменение рН, окислительно-восстановительных потенциалов. Поэтому инфицирование зоны анастомоза является закономерным процессом и зависит от вида кишечного шва и концентрации микробов в просвете органа.
Нельзя сбрасывать со счета и проблему шовного материала. При лигатурном шве по шовным каналам происходит просачивание кишечного содержимого, и проникновение инфекции в толщу соустья с возможным образованием микроабсцессов. Данные, полученные в клинике академика В.К. Гостищева (2002), позволили выявить воспалительную реакцию тканей на шовные лигатуры независимо от вида и характера материала . Вокруг нитей выявляли участки некроза, лейкоцитарную инфильтрацию, кровоизлияния. Лигатуры, даже из рассасываемого материала, через 2-3 недели изолировались по типу инородных тел. Авторы выявили закономерность, что такой процесс происходит всегда и с любым типом шовного материала в условиях асептического воспаления. Однако эти условия во многом способствуют увеличению возможности появления гнойно-некротических процессов. Так, в присутствии лигатуры вирулентность микрофлоры усиливается в 1000 раз и более.
На основании экспериментальных исследований А.А. Запорожца введено понятие «биологическая герметичность» кишечного шва. Было доказано, что в первые дни после операции на желудке и кишечнике брюшная полость инфицируется миллионами кишечных микробов, проникающих в нее из просвета оперированных органов через физически герметичный шов. По данным автора микробная проницаемость кишечного шва достигает максимума на 2–3-и сутки после операции, и чем она значительней, тем чаще возникает послеоперационный перитонит.
Временная биологическая проницаемость соустий может привести к образованию порочного круга. Проницаемость хирургического шва для микрофлоры приводит к инфицированию брюшной полости и развитию перитонита. В свою очередь парез кишечника, который сопровождает перитонит, также способствует развитию несостоятельности швов.
Перитонит, существующий в брюшной полости в момент наложения кишечного шва, в значительной мере влияет на заживление стенки органа. При этом избыточное образование биологически активных веществ ведет к стойкому нарушению микроциркуляции в стенке кишки, а присоединившееся угнетение моторно-эвакуаторной функции желудочно-кишечного тракта с перенаполнением его просвета жидким и газообразным содержимым усугубляет нарушение кровообращения в кишечной стенке. Все это происходит на фоне дестабилизации реологических свойств крови, инфицированных, воспалительно-измененных тканей, что создает неблагоприятные условия для заживления ушитой раны стенки полого органа и ведет к деструкции слизистой и подслизистого слоя.
Технические особенности наложения шва волнуют хирургов не одно столетие. Написано колоссальное количество трудов, посвященное различным типам хирургического шва, их особенностям, преимуществам и недостаткам. Этот вопрос столь многопланов и неоднозначен, а его обсуждение не входит в рамки статьи.
С нашей точки зрения, существенному уменьшению несостоятельности кишечного шва могут способствовать применение прецизионной техники и дополнительное укрепление его биологическими материалами. Технические аспекты наложения кишечного шва мы не рассматриваем в данном сообщении, а считаем необходимым сконцентрировать внимание на методиках дополнительного укрепления швов и анастомозов.
Проблема биологической не герметичности кишечных швов и возникновение осложнений заставило хирургов разрабатывать различные методики по укреплению линии соединения сшиваемых органов. Для этой цели используется большой сальник, лоскут париетальной брюшины, аутодермальный имплантат и консервированные аллотрансплантаты, твердая мозговая оболочка, а также различные полимерные пленки и биологические клеи .
Большой сальник, обладая хорошо развитой системой кровеносных сосудов и высокими репаративными способностями, оказался очень удобным для защиты соустий полых органов от несостоятельности. Ряд авторов используют как изолированный или неизолированный сальник, так и различные его комбинации с другими биологическими и синтетическими материалами. Однако анализ экспериментальных и клинических данных показывает, что сальник не только не препятствует возникновению недостаточности швов, а может подвергаться в последующем полной дегенерации и замещаться грубой волокнистой соединительной тканью, что чревато стенозированием соустья . Другие биологические методы не нашли широкого применения из-за сложности, а иногда и опасности выполнения.
В 70–80-е годы прошлого столетия широко использовались цианокрилатные клеи. Первоначально благоприятные отзывы были отмечены в эксперименте при резекциях желудка и тонкой кишки, когда подкрепляли однорядно наложенные швы цианокрилатом или заменяли ручной шов клеевым. Однако в последнем случае наблюдался местный некроз на 2–3-и сутки, а выраженная воспалительная реакция ослабевала лишь к концу 1-й недели. Высокий риск несостоятельности клеевого соединения не позволил экспериментаторам внедрить метод в клиническую практику. Проведенные гистоморфологические исследования показали, что подкрепление внутреннего ряда швов цианокрилатным клеем не только не приводит к усилению герметичности анастомоза, но даже ослабляет его при сравнении с контрольным шовным анастомозом из-за инфильтрации и очагового некроза слизистой оболочки .
Другой клеевой субстанцией, используемой для герметизации кишечного шва, является биологический адгезив на основе фибрина. В его состав входит фибриноген, тромбин, ингибитор фибринолиза апротинин и ионы кальция. При нанесении смеси на раневую поверхность образуется фибриновая пленка, которая быстро уплотняется.
Хорошие результаты получены в клинике при формировании однорядных ручных и механических толстокишечных анастомозов с укреплением линии швов фибриновым клеем. При этом отмечено, что гистосовместимость адгезива положительно влияет на скорость репаративных процессов, позволяет уменьшить количество швов соустья, снижая тем самым угрозу ишемии.
Наряду с хорошей адгезией были выявлены существенные недостатки фибринового клея. В первую очередь, это большая трудоемкость приготовления действующего раствора непосредственно перед наложением. Длительность приготовления делает пригодными его лишь для плановой ситуации. Каждый субстрат двухкомпонентного клея должен накладываться один за другим или оба компонента перед аппликацией перемешиваются, что усложняет применение таких субстанций в лапароскопической хирургии. Кроме того, в месте нанесения клея отмечается возникновение спаечного процесса. К общему недостатку клеевых композиций, выпускаемых в виде многокомпонентных жидкостей, является их быстрая полимеризация, затрудняющая применение и усложняющая оперативную технику .
Вышеуказанных недостатков лишена комбинированная фибрин-коллагеновая субстанция (ФКС) «ТахоКомб», состоящая из коллагена, фибриногена, тромбина . При контакте с раневой поверхностью содержащиеся в покрывающем коллаген слое факторы свертывания высвобождаются, и тромбин превращает фибриноген в фибрин, который обеспечивает гемостатический и адгезивный эффект. Коллагеновая пластина при этом служит хорошим защитным слоем, не пропускающим жидкость и воздух.
В клинике ФКС с успехом используется для достижения гемостаза при хирургических вмешательствах на паренхиматозных органах. Помимо гемостатического эффекта ФКС обладает хорошей адгезией к ткани, что делает его весьма перспективным для укрепления кишечного шва.
Нами впервые было проведено экспериментальное исследование по укреплению кишечных швов препаратом ФКС (1996-2002), результаты которого внедрены в клиническую практику . Настоящая статья резюмирует результаты многолетней поисковой работы. При этом, учитывая практическую направленность издания, мы облекли изложение в более простую и понятную читателям форму, избежав многочисленных научных выкладок.
Материал и метод
Пластические свойства ФКС по укреплению швов и анастомозов исследовали в остром и хроническом эксперименте на 54 беспородных собаках. Швы накладывали на предварительно выполненные раны желудка, тонкой и толстой кишки без и в условиях экспериментального перитонита.
Сравнительную механическую прочность анастомозов исследовали в остром и хроническом эксперименте методом определения давления разрыва анастомоза. В опытной группе линию кишечных швов циркулярно укрывали пластиной ФКС шириной 2 см, предварительно смоченной в физиологическом растворе. Давления разрыва анастомоза изучали через 5, 10, 30 и 60 минут после аппликации препарата, сравнивая показания с контрольными тонкокишечными анастомозами. В хроническом эксперименте механическую прочность межкишечного анастомоза изучали на 1-е, 3-и, 7-е и 14-е сутки после операции.
Микробную обсемененность укрепленных и контрольных анастомозов исследовали в 1-е и 3-и сутки послеоперационного периода методом отпечатков.
Особенности заживления укрепленных соустий изучали в хроническом эксперименте. Визуальный контроль и взятие материала для морфологического исследования осуществляли на 1-е, 3-и, 7-е, 14-е и 30-е сутки после наложения анастомозов.
В клинике ФКС был использован для укрепления кишечных швов при высоком риске их несостоятельности у 182 больных. При этом препарат наносится в один слой. Конфигурация пластины должна моделировать линию шва с захождением краев препарата на серозный покров не менее чем на 2 см. Перед аппликацией препарат необходимо смочить, кратковременно (1-2 сек.) поместив в раствор антибиотика широкого спектра действия, который предполагается использовать в послеоперационном периоде парентерально. Фиксация осуществляется смоченным в том же растворе марлевым тампоном в течение 5 минут. Удалять тампон необходимо с осторожностью, обязательно от края к центру, придерживая соответствующий край инструментом.
При аппликации препарата на анастомозы следует соблюдать следующие условия: анастомозы, наложенные конец в конец или конец в бок укрываются полностью с захватом части брыжейки кишки на 2 см; при наложении боковых соустий укрепляется не только передняя и задняя губа анастомоза, но в обязательном порядке и ушитая культя приводящей петли, т.к. она, как правило, является слабым местом анастомоза; культю отводящей петли можно не укреплять; аппликацию препарата необходимо проводить в последнюю очередь перед зашиванием раны передней брюшной стенки. В противном случае во время проведения санации брюшной полости пластина препарата может быть случайно сдвинута или оторвана при манипуляциях.
Результаты
В результате эксперимента выяснили, что ФКС увеличивает механическую прочность швов в 1,5-3 раза, снижая микробную обсемененность зоны дополнительно закрытого анастомоза в 16 раз. Кроме того был установлен выраженный эффект стимуляции репаративных процессов - нанесение ФКС способствовало более быстрой регенерации кишечной стенки. Так, эпителизация зоны опытных анастомозов начиналось уже к 3-м суткам, а появление железистого аппарата в слизистой оболочке наблюдалось к 7-м суткам, тогда как у контрольных животных эти процессы происходили в значительно более поздние сроки.
В клинике пластические свойства биполимера ФКС использовали в прогностически неблагоприятных условиях при традиционных и лапароскопических операциях у 182 больных. При перфоративной гастродуоденальной язве у 49 больных, при наличии выраженного перифокального воспаления вокруг зоны перфорации, при традиционной и лапароскопической операции производили однорядное ушивание перфоративного отверстия с нанесением поверх шва биополимера ФКС. Осложнений не наблюдали. При эндоскопическом контроле грубых деформаций в зоне ушивания не было. Язвенные дефекты при проведении противоязвенной терапии заживали быстрее (к 14-м суткам), что, вероятно, было связано с активацией местных репаративных процессов.
В 17 случаях технически тяжелых резекций желудка у больных со стенозом привратника и атипичным укрытием культи ДПК при применении ФКС, импрегнированной антибактериальным препаратом, нам удалось избежать несостоятельности шва.
Одним из вариантов является также профилактика желчеистечения при операциях на билиарном тракте путем нанесения ФКС на швы холедоха, билиодигестивные соустья. Эффективность методики подтверждена у 45 больных. В настоящее исследование включены 14 больных, которым проводили укрепление терминолатеральных билиодигестивных соустий. Несостоятельности анастомозов и подтекания желчи не наблюдали.
Укрепление швов и анастомозов при операциях на тонкой и толстой кишке при перитоните и кишечной непроходимости проведено у 99 пациентов. В этой группе преобладали больные, которым были выполнены резекция (42 пациента) и ушивание дефектов (12 пациентов) тонкой кишки. При этом несостоятельность шва отмечена у 1 больного при лапароскопическом ушивании раны тонкой кишки.
Ререзекцию несостоятельных анастомозов с наложением повторных межкишечных соустий в условиях распространенного перитонита произвели у 6 пациентов. Осложнений не было.
Правостороннюю гемиколэктомию (20 больных) с наложением илеотрансверзоанастомоза и укреплением ФКС выполняли по поводу опухолей правой половины ободочной кишки, осложненных перфорацией с распространенным перитонитом либо кишечной непроходимостью. В 1 случае поводом для проведения подобной операции послужило острое нарушение мезентериального кровообращения с развитием некроза участка тонкой и правой половины ободочной кишки.
Ушивание дефектов толстой кишки произвели у 6 больных. У 1 пациента выполнена резекция купола слепой кишки по поводу перфорации в зоне основания червеобразного отростка и выраженного тифлита. У 2 больных - субтотальная колэктомия при обтурирующих опухолях сигмовидной кишки с кишечной непроходимостью. При операциях на толстой кишке все укрепленные швы и анастомозы оказались состоятельны.
Попытки укрепления несостоятельных швов и анастомозов предприняты нами в 9 случаях. Во всех наблюдениях они носили вынужденный характер вследствие невозможности экстраперитонизации кишечных петель с несостоятельным анастомозом. В 7 случаях аппликации биополимера ФКС на ушитые дефекты межкишечных соустий повторной несостоятельности не произошло. В 1 случае укрепления повторных швов на несостоятельной культе ДПК образовался дуоденальный свищ, который довольно быстро закрылся самостоятельно. Эти клинические наблюдения, безусловно, не могут расцениваться как попытка внедрения новой лечебной тактики при несостоятельности хирургического шва. Однако использование методики укрепления биополимером несостоятельного соустья в отдельных экстраординарных ситуациях, при невозможности выполнения других вмешательств, в ряде случаев оправдано.
Таким образом, экспериментальные исследования показали, что ФКС не только усиливает механическую прочность, но и ускоряет репаративные процессы за счет стимуляции ангиогенеза, тем самым предотвращая несостоятельность швов кишки и анастомозов. Применение ФКС в пластических целях обосновано в сложных, нетипичных ситуациях. Наиболее целесообразным является использование препарата в неблагоприятных условиях - перитонит, кишечная непроходимость, выраженные воспалительно-инфильтративные изменения органов и тканей. В подобных случаях аппликацией ФКС можно предупредить развитие несостоятельности кишечных швов и снизить риск оперативного вмешательства.
ЛИТЕРАТУРА
1. Бабаджанов Б.Д., Тешаев О.Р., Бекетов Г.И. Новые подходы к лечению послеоперационных перитонитов // Вестник хирургии. - 2002. - № 4. - С. 25-28.
2. Гостищев В.К., Дибиров М.Д., Хачатрян Н.Н., Евсеев М.А., Омелькоский В.В. Новые возможности профилактики послеоперационных осложнений в абдоминальной хирургии // Хирургия. - 2011. - № 10. - С. 56-60.
3. Biondo S., Pares D., Creisltr E. et al. Anastomotic dehiscence after resection and primary anastomosis in left-sided colonic emergenies // Dis Colon Rectum. - 2005. - Vol. 48. - 2272-2280.
4. Branagan G., Finnis D. Prognosis after anastomotic leak in colorectal surgery // Dis Colon Rectum. - 2005. - Vol. 48. - 1021-1076.
5. Егоров В.И., Турусов Р.А., Счастливцев И.В., Баранов А.О. Кишечные анастомозы. Физико-механические аспекты. - М.: Видар-М, 2002. - 190 с.
6. Мрих О.В. Профилактика и лечение несостоятельности кишечных анастомозов с использованием биоэксплантатов: автореф. дис. … канд. мед. наук. - Уфа, 2000. - 22 с.
7. Hesp W., Hendriks T., Schillngs P. et al. Histological features of wound repair: a comparison between experimental ileal and colonic anastomoses // Br. J. Exp. Path. - 1985. - Vol. 66. - P. 511- 518.
8. Жебровский В.В. Осложнения в хирургии живота. - М.: МИА, 2006. - 445 с.
9. Нартайлаков М.А. Клинико-экспериментальное обоснование целесообразности применения шовно-клеевого способа в хирургии кишечника: автореф. дис. … канд. мед наук. - Казань, 1989. - 95 с.
10. Запорожец А.А. Роль биологической негерметичности кишечного шва в развитии послеоперационного перитонита // Тезисы докладов объединенного пленума научных обществ хирургов и травматологов-ортопедов Белоруссии. - Минск, 1976. - С. 41-42.
11. Шотт А.В., Запорожец А.А., Клинцевич В.Ю. Кишечный шов. - Минск: Беларусь, 1983. - 160 с.
12. Кутуков В.В. Оперативные способы профилактики несостоятельности швов на органах желудочно-кишечного тракта: автореф. дис. … д-ра мед. наук. - М., 2001. - 38 с.
13. Мохов Е.М., Бредихин Е.И. Укрепление толстокишечных анастомозов демукоризованным трансплантатом тонкой кишки // Вестник хирургии. - 1990. - № 6. - С. 115-117.
14. Дамбаев Г.Ц., Соловьев М.И. Пластика перфоративных отверстий желудка и двенадцатиперстной кишки (экспериментальное исследование) // Хирургия. - 1995. - № 2. - С. 51-53.
15. Jones S.A., Steman R.A. Management of chronic infected perforation by the serosal patch technic // Amer. J. Surg. - 1969. - Vol. 5. - P. 731-734.
16. Kimura H. et al. Strangulation ileus resulting from encasement of a loop of the small intestine by the great omentum caused by abnormal adhesion // J. of Gastroenterology. - 1996. - Vol. 31, No. 5. - Р. 711-716.
17. Истомин Н.П., Ратов В.Г. Шовно-клеевое цианокрилатное соединение (критический опыт) // Сборник научн. работ «Проблемы неотложной хирургии». - М., 1998. - С. 33.
18. Parker J.S., Brown D., Hill P.F. Fibrinogen-impregnated collagen as a combined hemostatic agent and antibiotic delivery system in a porcine model of splenic trauma // Eur J Surg. - 1999. - Vol. 165. - Р. 609-614.
19. Carbon R.T. et al. Tissue management with fleece-bound sealing: materials, science, and clinical implementation // Materials of the 6th World Congress of Trauma, Shock, Inflammation and Sepsis. - 2004, 2-6 March.
20. Горский В.А. Использование фибрин-коллагеновых пластин в абдоминальной хирургии // Вестник хирургии. - 2001. - № 2. - С. 77-81.
21. Горский В.А., Шуркалин Б.К., Леоненко И.В. Применение Тахокомба в абдоминальной хирургии. - М.: Атмосфера, 2003. - 168 с.
1. Babadzhanov B.D., Teshaev O.R., Beketov G.I. New approaches to treatment of postoperative peritonitis. Vestnik khirurgii, 2002, no. 4, pp. 25-28 (in Russ.).
2. Gostishchev V.K., Dibirov M.D., Khachatryan N.N., Evseev M.A., Omel’koskiy V.V. New possibilities for prevention of postoperative complications in abdominal surgery. Khirurgiya, 2011, no. 10, pp. 56-60 (in Russ.).
3. Biondo S., Pares D., Creisltr E. et al. Anastomotic dehiscence after resection and primary anastomosis in left-sided colonic emergenies. Dis Colon Rectum, 2005, vol. 48, pp. 2272-2280.
4. Branagan G., Finnis D. Prognosis after anastomotic leak in colorectal surgery. Dis Colon Rectum, 2005, vol. 48, pp. 1021-1076.
5. Egorov V.I., Turusov R.A., Schastlivtsev I.V., Baranov A.O. Kishechnye anastomozy. Fiziko-mekhanicheskie aspekty . Moscow: Vidar-M, 2002. 190 p.
6. Mrikh O.V. Profilaktika i lechenie nesostoyatel’nosti kishechnykh anastomozov s ispol’zovaniem bioeksplantatov: avtoref. dis. … kand. med. nauk . Ufa, 2000. 22 p.
7. Hesp W., Hendriks T., Schillngs P. et al. Histological features of wound repair: a comparison between experimental ileal and colonic anastomoses. Br. J. Exp. Path., 1985, vol. 66, pp. 511- 518.
8. Zhebrovskiy V.V. Oslozhneniya v khirurgii zhivota . Moscow: MIA, 2006. 445 p.
9. Nartaylakov M.A. Kliniko-eksperimental’noe obosnovanie tselesoobraznosti primeneniya shovno-kleevogo sposoba v khirurgii kishechnika: avtoref. dis. … kand. med nauk . Kazan, 1989. 95 p.
10. Zaporozhets A.A. Rol’ biologicheskoy negermetichnosti kishechnogo shva v razvitii posleoperatsionnogo peritonita . Tezisy dokladov ob»edinennogo plenuma nauchnykh obshchestv khirurgov i travmatologov-ortopedov Belorussii. Minsk, 1976. Pp. 41-42.
11. Shott A.V., Zaporozhets A.A., Klintsevich V.Yu. Kishechnyy shov . Minsk: Belarus, 1983. 160 p.
12. Kutukov V.V. Operativnye sposoby profilaktiki nesostoyatel’nosti shvov na organakh zheludochno-kishechnogo trakta: avtoref. dis. … d-ra med. nauk . Moscow, 2001. 38 p.
13. Mokhov E.M., Bredikhin E.I. Strengthening of colonic anastomoses demukorizovannym small intestine transplant. Vestnik khirurgii, 1990, no. 6, pp. 115-117 (in Russ.).
14. Dambaev G.Ts., Solov’ev M.I. Plastic perforated holes of the stomach and duodenum (experimental study). Khirurgiya, 1995, no. 2, pp. 51-53 (in Russ.).
15. Jones S.A., Steman R.A. Management of chronic infected perforation by the serosal patch technic. Amer. J. Surg., 1969, vol. 5, pp. 731-734.
16. Kimura H. et al. Strangulation ileus resulting from encasement of a loop of the small intestine by the great omentum caused by abnormal adhesion. J. of Gastroenterology, 1996, vol. 31, no. 5, rr. 711-716.
17. Istomin N.P., Ratov V.G. Shovno-kleevoe tsianokrilatnoe soedinenie (kriticheskiy opyt) . Sbornik nauchn. rabot “Problemy neotlozhnoy khirurgii”. Moscow, 1998. P. 33.
18. Parker J.S., Brown D., Hill P.F. Fibrinogen-impregnated collagen as a combined hemostatic agent and antibiotic delivery system in a porcine model of splenic trauma. Eur J Surg., 1999, vol. 165, rr. 609-614.
19. Carbon R.T. et al. Tissue management with fleece-bound sealing: materials, science, and clinical implementation. Materials of the 6th World Congress of Trauma, Shock, Inflammation and Sepsis, 2004, 2-6 March.
20. Gorskiy V.A. The use of fibrin-collagen plates in abdominal surgery. Vestnik khirurgii, 2001, no. 2, pp. 77-81 (in Russ.).
21. Gorskiy V.A., Shurkalin B.K., Leonenko I.V. Primenenie Takhokomba v abdominal’noy khirurgii . Moscow: Atmosfera, 2003. 168 p.
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РЕСПУБЛИКИ БЕЛАРУСЬ
БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
КАФЕДРА ОПЕРАТИВНОЙ ХИРУРГИИ И ТОПОГРАФИЧЕСКОЙ АНАТОМИИ
В.Ф. Вартанян, е.В. Крыжова кишечные швы
УДК 616.34–089.84 (075.8)
ББК 54.133 я 73
Утверждено Научно-методическим советом университета в качестве методических рекомендаций 27.04.2005 г., протокол № 7
Рецензент зав. 2-й каф. хирургических болезней, д-р мед. наук, проф. С.И. Третьяк
Вартанян, В. Ф.
В 18 Кишечные швы:метод. реком. / В. Ф. Вартанян, Е. В. Крыжова. – Мн.: БГМУ, 2005. – 10 с.
Отражены общие принципы и способы наложения основных кишечных швов, используемых в практической хирургии.
Издание предназначено для студентов всех факультетов.
УДК 616.34–089.84 (075.8)
ББК 54.133 я 73
© Оформление. Белорусский государственный
медицинский университет, 2005
Цель данного издания - отразить общие принципы и способы наложения основных кишечных швов, используемых в практической хирургии. Предназначено для студентов 3–4 курсов лечебного, педиатрического, медико-профилактического, военно-медицинского факультетов и медицинского факультета иностранных учащихся.
Кишечный шов - это способ соединения кишечной стенки. Он применяется при операциях на полых органах пищеварительной трубки: пищевод, желудок, кишечник, желчный пузырь и т. д. Кишечный шов используется при нарушении целостности стенки кишечной трубки, как со вскрытием просвета последней, так и при повреждении ее только серозного или серозно-мышеч-ного слоев; наложение анастомозов между отдельными участками кишки, а также между кишкой, желудком или соседними органами (желчный пузырь, желчные протоки и т. д.), резекции кишки, желудка, пищевода.
Биологическим обоснованием методик кишечного шва служит то, что соприкосновение двух серозных поверхностей приводит к их быстрому склеиванию (в течение 1–2 часов) за счет образования серозно-фибринозного экссудата и затем образования молодой соединительной ткани (6–8 ч).
П
Рис. 1.
ри наложении шва учитывается футлярный принцип строения стенок пищеварительного канала. В стенке последнего различают четыре основных оболочки: слизистую, подслизистую, мышечную и серозную (на пищеводе адвентициальную). Однако для практических целей более удобно рассматривать стенку пищеварительного канала, состоящей не из четырех оболочек, а из двух футляров. Дело в том, что слизистая оболочка и подслизистый слой тесно связаны между собой и анатомически составляют неразрывное целое - это и есть внутренний футляр. Мышечная оболочка и серозный (или адвентициальный) покров также тесно связаны друг с другом и составляют наружный футляр. В то же время между мышечной оболочкой и подслизистой существует очень рыхлая связь, в результате чего они смогут смешаться по отношению друг к другу. Поэтому рассматривая на поперечном сечении пищевод, желудок или кишку мы ясно различаем везде два футляра, как бы вставленные один в другой: внутренний футляр, состоящий из слизисто-подслизистой оболочки, и наружный футляр, образованный мышечной и серозной оболочками (на пищеводе мышечно-адвентициальный) (рис. 1).М ежду
внутренним и наружным футлярами
существует постоянная площадь скольжения,
выраженная в различной степени в разных
отделах пищеварительного тракта. Степень
смещения футляров относительно друг
друга уменьшается по направлению от
пищевода к тонкой кишке. Так, например,
после рассечения стенки пищевода
внутренний футляр (слизисто-подслизистый)
пищевода обычно уходит вглубь просвета,
не выступая за край мышечной оболочки.
На желудке, наоборот, серозно-мышечная
оболочка (наружный футляр желудка)
сильно сокращается, а слизистая оболочка
и подслизистая выворачиваются наружу.
На тонкой и толстой кишке наружный
футляр смещается больше, чем внутренний,
хотя не в такой резкой степени, как на
желудке.
С учетом этого на пищеводе
вкол иглы делается несколько ближе к
краю разреза, чем его выкол, а на желудке,
наоборот, выкол делается у края разреза,
а вкол несколько отступая от него. На
тонких и толстых кишках шовная нить
проводится строго перпендикулярно к
краю разреза (рис. 2).
ежду
внутренним и наружным футлярами
существует постоянная площадь скольжения,
выраженная в различной степени в разных
отделах пищеварительного тракта. Степень
смещения футляров относительно друг
друга уменьшается по направлению от
пищевода к тонкой кишке. Так, например,
после рассечения стенки пищевода
внутренний футляр (слизисто-подслизистый)
пищевода обычно уходит вглубь просвета,
не выступая за край мышечной оболочки.
На желудке, наоборот, серозно-мышечная
оболочка (наружный футляр желудка)
сильно сокращается, а слизистая оболочка
и подслизистая выворачиваются наружу.
На тонкой и толстой кишке наружный
футляр смещается больше, чем внутренний,
хотя не в такой резкой степени, как на
желудке.
С учетом этого на пищеводе
вкол иглы делается несколько ближе к
краю разреза, чем его выкол, а на желудке,
наоборот, выкол делается у края разреза,
а вкол несколько отступая от него. На
тонких и толстых кишках шовная нить
проводится строго перпендикулярно к
краю разреза (рис. 2).
Рис. 2.
Установлено, что из всех слоев стенки пищеварительного тракта подслизистый слой обладает наибольшей механической прочностью. Наименьшую прочность имеет серозно-мышечный слой. Приведенные данные позволяют сформулировать следующие требования к кишечному шву.
Он должен быть:
механически прочным;
герметичным;
биологически непроницаемым;
максимально асептичным;
атравматичным;
обеспечивать гемостаз.
Асептичность шва достигается несколькими приемами, которые значительно снижают попадание содержимого кишки в рану:
область анастомоза окружают марлевыми салфетками;
вскрываемый отрезок кишки предварительно приподнимают, тем самым освобождая его от содержимого; использовавшиеся ранее для этой цели эластичные кишечные жомы в настоящее время не находят себе широкого применения, так как способствуют повышенному спайкообразованию;
инструменты, которыми вскрывают кишку, подлежат замене.
Атравматичность шва достигается бережным обращением с тканями кишки:
кишку удерживают только анатомическими пинцетами;
желательно использовать атравматический шовный материал;
только в крайнем случае пережимать кишку жомами Дуайена (обе его бранши мягкие, эластичные) или жомами Нуссбаума (одна бранша жесткая, другая - мягкая, эластичная);
особо тщательно и щадяще относиться к серозному покрову кишки.
Гемостатичность:
все кровоточащие сосуды в стенке кишки необходимо перевязать или коагулировать;
ряд швов, накладываемый со стороны слизистой оболочки, должен быть механически надежным и обеспечивать при этом гемостаз (гемостатический герметизирующий шов). Механическую прочность шву в основном обеспечивает подслизистая оболочка.
Биологическую непроницаемость шва обеспечивает серозная оболочка. Плотное соприкосновение серозных покровов сшиваемых органов приводит к тому, что они, обладая высокой пластичностью, выделяют и способствуют организации фибрина. Это приводит к склеиванию поверхностей (перитонизации) и надежному срастанию в области линии шва.
Тем не менее, кишечное содержимое и кровь из разреза могут просачиваться между швами в том случае, если в шов не взята подслизистая оболочка. Швы желательно накладывать на расстоянии до 0,5 см друг от друга. Более частое наложение швов вызывает сдавление тканей, нарушение питания стенки кишки; редкое - образование складок, которые пролабируют в просвет кишки, создавая условия для просачивания кишечного содержимого.
Надежность соединения определяется количеством ряда швов. Первый ряд обеспечивает прочность, герметичность, гемостаз.
Этот ряд швов через все оболочки называют сквозным (инфицированным, «грязным»), т. к. нить проходит через просвет полого органа и будет инфицирована содержимым последнего. Второй ряд швов обеспечивает склеивание области наложения швов за счет пластических свойств брюшины (асептический, «чистый»). При наложении этого ряда швов игла проходит только через серозно-мышечный футляр и не инфицируется кишечным содержимым.
При наложении кишечного шва используют традиционные способы. Первый ряд швов (инфицированные, «грязные») накладывают только рассасывающимся шовным материалом. Раньше таким материалом являлся кетгут. В настоящее время синтетические рассасывающие шовные материалы по своим характеристикам намного превосходят кетгут. Наиболее часто применяют атравматические иглы с нитями из полимеров глюкозы и лактозы (поликолиды) - монокрил, викрил, полисорб, реже - нити из полигликолевой кислоты (дексонт), нити из полигликолевой соли (максон, полидексанон (PDS)).
Второй ряд (асептические, «чистые») накладывают нерассасывающимися нитями (шелк, капрон; шелк - мягче и пластичнее, капрон - прочнее).
Для наложения кишечного шва используют круглую (колющую иглу). В последние годы предложены новые иглы, превосходящие круглую по проникновению в ткани. Колюще-режущая игла является круглой, но имеет трехгранное острие. Ромбовидные, шпателевидные (поперечный срез иглы имеет форму трапеции) или алмазные (поперечный срез иглы имеет форму шестиугольника) иглы раздвигают ткани с минимальным повреждением.
Все кишечные швы можно подразделить на несколько групп, наибольший практический интерес из которых составляют:
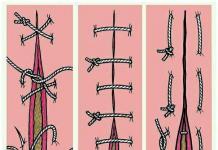
Узловые сквозные швы. Такие швы накладывают на кишку через все оболочки или через наружные оболочки без захвата слизистой. К ним относят швы Жобера, Пирогова, Матешука. Все узловые сквозные швы чаще всего применяют в качестве первого ряда швов (инфицированных).
Ш ов
Жобера
-
кишечный шов через все оболочки, узел
которого завязывают снаружи (рис. 3).
ов
Жобера
-
кишечный шов через все оболочки, узел
которого завязывают снаружи (рис. 3).
Рис. 3. Шов Жобера
Ш ов
Пирогова
-
кишечный шов без захвата слизистой
оболочки, узел которого завязывают
снаружи (рис. 4).
ов
Пирогова
-
кишечный шов без захвата слизистой
оболочки, узел которого завязывают
снаружи (рис. 4).
Рис. 4. Кишечный шов Н.И. Пирогова
Ш ов
Матешука
-
кишечный шов через все оболочки, узел
которого завязывают в просвете кишки.
Вкол в слизистую оболочку, выкол в
серозную; с другой стороны - вкол в
серозную, выкол в слизистую, узел
завязывается в просвете кишки (рис. 5).
ов
Матешука
-
кишечный шов через все оболочки, узел
которого завязывают в просвете кишки.
Вкол в слизистую оболочку, выкол в
серозную; с другой стороны - вкол в
серозную, выкол в слизистую, узел
завязывается в просвете кишки (рис. 5).
Рис. 5. Кишечный шов Матешука
Непрерывные сквозные швы. Применяются в качестве первого ряда швов. В основе непрерывного шва лежат обвивной, матрацный и петельный швы.
Обвивной шов представляет собой такой непрерывный шов, в результате наложения которого получается спираль из большого числа стежков, наложенных перпендикулярно линии соединения, а нити между стежками под острым углом к линии соединения.
Шов Шмидена - непрерывный кишечный шов через все слои, каждый вкол которого начинают со слизистой оболочки: слизистая оболочка - серозная оболочка на одной стороне, слизистая оболочка - серозная оболочка на второй стороне. Шов требует хорошего практического навыка, в противном случае слизистая оболочка может выбухать из линии шва, нарушая его герметичность.
Шов Мультановского - непрерывный петельный кишечный шов через все оболочки кишки. При затягивании шва происходит сдавление сосудов стенки, что обеспечивает надежный гемостаз.
Узловые серозно-мышечные швы. Все они применяются в качестве второго ряда швов (чистых).
Ш ов
Ламбера
-
серозно-мышечный узловой шов, наиболее
часто применяемый для наложения второго
ряда швов: вкол со стороны серозной
оболочки в 5–7 мм от края кишки, выкол
со стороны серозной оболочки в 1–2 мм
от края на одной стороне кишки, вкол со
стороны серозной оболочки в 1–2 мм от
края на второй стороне кишки, выкол со
стороны серозной оболочки в 5–
7 мм от
края на второй стороне кишки (рис. 6). Шов
Ламбера накладывают перпендикулярно
линии соединения.
ов
Ламбера
-
серозно-мышечный узловой шов, наиболее
часто применяемый для наложения второго
ряда швов: вкол со стороны серозной
оболочки в 5–7 мм от края кишки, выкол
со стороны серозной оболочки в 1–2 мм
от края на одной стороне кишки, вкол со
стороны серозной оболочки в 1–2 мм от
края на второй стороне кишки, выкол со
стороны серозной оболочки в 5–
7 мм от
края на второй стороне кишки (рис. 6). Шов
Ламбера накладывают перпендикулярно
линии соединения.
Рис. 6. Шов Ламбера
Z -образный шов - серозно-мышечный узловой шов, состоящий из четырех стежков, формирующих два шага Ламбера, наложенных одной нитью. Первый стежок выполняют на первой стороне кишки; второй стежок - на второй стороне кишки на одной линии с первым стежком; третий стежок - на первой стороне кишки параллельно первому стежку в том же направлении; четвертый стежок - на второй стороне кишки на одной линии с третьим стежком параллельно второму стежку в том же направлении. Z-образный шов в 2 раза прочнее и надежнее П-образного шва.
Непрерывные серозно-мышечные швы. К ним относят кисетный, полукисетный и некоторые другие швы. Кисетный шов кишки носит название шва Дуайена. Все они применяются в качестве второго ряда швов.
Шов Дуайена - кисетный серозно-мышечный шов на кишку. Шов накладывают против часовой стрелки из нескольких серозно-мышечных стежков типа Ламбера длиной до 5 мм с малым расстоянием между стежками. Стежки располагаются по окружности вокруг воображаемого центра. Первый вкол и последний выкол располагают поблизости один от другого. При затягивании шва центр окружности погружают в него. После наложения стежков первой полуокружности можно оставить петлю, чтобы при затягивании нити провести под нее инструмент, тем самым легче погрузить кишку и сформировать кисет. В ряде случаев накладывают два полукисетных шва.
Многорядные швы. К ним относится шов Альберта.
Ш ов
Альберта
-
классический двухрядный кишечный шов.
Первый ряд швов накладывают через все
оболочки или без захвата слизистой.
Первый ряд швов представляет собой
непрерывный шов или отдельные сквозные
швы. Швы в последнем случае накладывают
узлами наружу или в просвет кишки. В
качестве второго ряда швов применяют
серозно-мышечные швы, чаще всего швы
Ламбера (рис. 7).
ов
Альберта
-
классический двухрядный кишечный шов.
Первый ряд швов накладывают через все
оболочки или без захвата слизистой.
Первый ряд швов представляет собой
непрерывный шов или отдельные сквозные
швы. Швы в последнем случае накладывают
узлами наружу или в просвет кишки. В
качестве второго ряда швов применяют
серозно-мышечные швы, чаще всего швы
Ламбера (рис. 7).
Рис. 7. Двухрядный шов Альберта
Кроме различных способов и вариантов ручного шва в хирургической практике нашел значительное распространение механический шов с помощью различных сшивающих аппаратов. Один из этих инструментов используется для ушивания просвета органов (УКЛ-60, УКЖ-7, УКЖ-8), а другие для формирования анастомозов (ПКС-25, НЖК-60). В названиях данных аппаратов начальные буквы обозначают цель применения, а цифра указывает на длину получаемого ряда швов в мм или см. Все аппараты работают П-образными танталовыми скрепками. Применение современных сшивающих аппаратов позволяет технически облегчить и обеспечить высокую надежность механических швов при пищеводно-кишечных анастомозах, при гастрэктомии, при билиодигестивных анастомозах и анастомозах при низких передних резекциях прямой кишки.
Учебное издание
Вартанян Валентина Филатовна
Крыжова Елена Владимировна